Переломы проксимального отдела костей голени
Проксимальным отделом большеберцовой кости называют ее верхнюю часть, которая принимает участие в образовании коленного сустава. Проксимальная часть большеберцовой кости состоит из двух мыщелков (наружного и внутреннего) и метафиза. Если линия перелома затрагивает суставную поверхность большеберцовой кости, то такой перелом называют внутрисуставным.
Переломы проксимального отдела большеберцовой кости могут быть как низкоэнергетическими (например, при падении), так и высокоэнергетическими (например, при ударе бампером автомобиля в область коленного сустава). При высокоэнергетических переломах возникает больше костных осколков. Как мы уже отмечали, переломы проксимального отдела большеберцовой кости – тяжелая травма, требующая квалифицированного лечения. В подавляющем большинстве случаев при таких переломах требуется операция – остеосинтез, в ходе которой выполняют репозицию (устраняют смещение отломков) и скрепляют сломанную кость винтами или пластиной и винтами. При внутрисуставных переломах очень важно максимально точно восстановить суставную поверхность, устранив смещение отломков. Это позволит свести к минимуму развитие такого осложнения, как посттравматический остеоартроз коленного сустава. Посттравматический остеоартроз может возникнуть и после внесуставных переломов проксимального отдела большеберцовой кости, если была нарушена биомеханическая ось.
При травмах могут повредиться не только кости, но и мягкие ткани (кожа, мышцы, связки, сосуды, нервы).
Анатомия
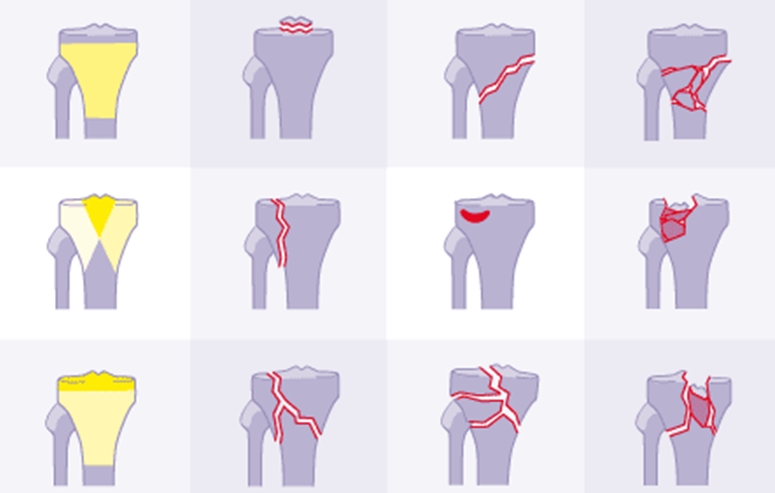
Проксимальный отдел большеберцовой кости, и, в особенности, мыщелки большеберцовой кости, имеют губчатую структуру - т.е. кость на разрезе похожа на губку. Ниже большеберцовая кость имеет кортикальную структуру, т.е. похожа на трубку с толстыми стенками. Мы не случайно обратили ваше внимание на этот факт, поскольку губчатая структура мыщелков большеберцовой кости обуславливает возможность сминания кости при переломе, что приводит к возникновению т.н. вдавленных или импрессионных переломов. Имеются несколько вариантов классического хода линии перелома, которые вы можете видеть на рисунке. Как правило, при переломах имеется депрессия одного или двух мыщелков, т.е. осколок кости смещается вниз.
Особенности
Как мы уже отмечали, переломы проксимального отдела большеберцовой кости не всегда бывают внутрисуставными. Смещение отломков при таком варианте перелома приводит к нарушению оси конечности, т.е. нагрузка в коленном суставе будет распределяться неправильно и это, в свою очередь, приведет к посттравматическому остеоартрозу. Внутрисуставные переломы даже с незначительным смещением в несколько миллиметров практически гарантированно приведут к посттравматическому остеоартрозу, который может проявляться не только в виде боли, но и в виде ограниченной амплитуды движений и нестабильности сустава.
У молодых людей переломы чаще бывают высокоэнергетическими, например, падение со значительной высоты, спортивные травмы и дорожно-транспортные происшествия. У пожилых людей кости более слабые (что обусловлено остеопорозом) и соответственно переломы чаще носят низкоэнергетический характер (падение с высоты собственного роста, проскальзывания).
Симптомы
Заподозрить перелом можно по следующим признакам:
Боль. При переломе боль присутствует практически всегда. И она значительно усиливается при попытке опереться на ногу.
Отек. При внутрисуставном переломе возникает кровоизлияние в сустав (гемартроз). Что приводит к чувству распирания, а движения за счет этого могут быть резко ограниченными.
Деформация. При переломах проксимального отдела большеберцовой кости значительной деформации, как правило, нет, но если вы увидите значительное искривление, то это повод срочного, безотлагательного обращения за медицинской помощью, так как при этом могут сдавливаться сосуды и нервы.
Бледная, холодная стопа. Этот тревожный симптом также может быть при переломе, и он требует незамедлительной медицинской помощи поскольку он свидетельствует о нарушении кровообращения.
Нарушение чувствительности голени или стопы. Онемение или чувство мурашек, иголок может быть обусловлено как повреждением нервов при переломе, так и в результате отека, который при переломе возникает практически всегда.
Вскоре после перелома на коже голени часто можно увидеть синяк, который возникает в результате пропитывания тканей кровью. Этот синяк часто называют гематомой, однако на самом деле это не всегда верно. Затем за несколько дней или даже недель этот синяк постепенно опускается вниз и часто доходит до стопы. Это нормальный процесс и его не нужно пугаться. Насторожить должно чрезвычайно быстрое нарастание такого синяка, усиление отека, нарушение чувствительности, о чем мы уже писали выше.
Диагноз
Диагноз перелома проксимального отдела большеберцовой кости выставляется по результатам осмотра и рентгенологических методов исследования. Во время осмотра врач расспросит вас об обстоятельствах травмы. Постарайтесь максимально подробно, но при этом лаконично рассказать о том, что случилось.
Не забудьте сообщить об описанных выше симптомах, если они имеются (чувство онемения и т.д.).
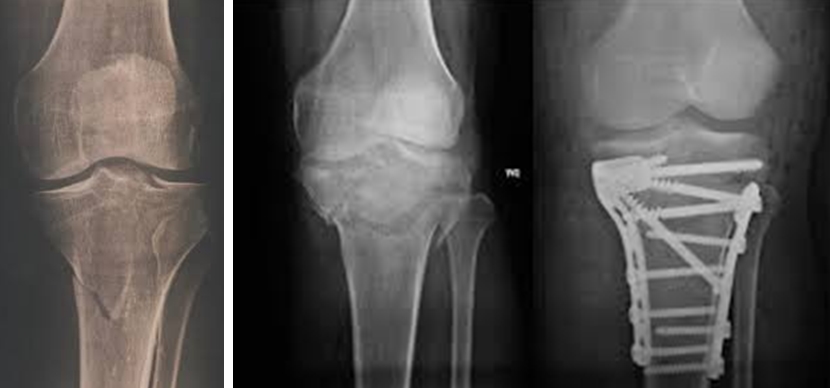
Точный характер перелома можно определить по рентгенограммам, которые выполняют в двух проекциях - прямой и боковой. Иногда могут потребоваться дополнительные проекции - косые и др. Необходимость дополнительных рентгенограмм определяет врач - они могут понадобиться в том случае, если по стандартным рентгенограммам уточнить характер перелома затруднительно. Однако в ряде случаев по рентгенограммам определить точный характер перелома невозможно и тогда выполняется компьютерная томография - КТ (или мультиспиральная компьютерная томография - МСКТ). Выполнять КТ до обычных рентгенограмм не всегда целесообразно. Магнитно-резонансная томография имеет меньшую информативность по сравнению с компьютерной томографией при диагностике характера перелома.
Лечение
Существуют два принципиальных способа лечения переломов - консервативный (без операции) и оперативный. Выбор способа лечения делается с учетом характера перелома, смещения костных отломков, образа жизни пациента, и сопутствующих заболеваний. Естественно, молодые пациенты с большими функциональными запросами, т.е. ведущие более активный образ жизни, будут заинтересованы в максимально хорошем результате, который невозможен без точного восстановления суставной поверхности- т.е. предпочтительно оперативное лечение. У пациентов с небольшими функциональными запросами, т.е. ведущими сравнительно малоподвижный образ жизни требования к восстановлению суставной поверхности менее критичные.
Консервативное лечение подразумевает иммобилизацию коленного сустава, т.е. его обездвиживание. С этой целью применяются гипсовые лонгеты или круговые гипсовые повязки. Гипс может быть заменен на полимерный материал (пластиковый гипс), который легче и удобнее для пациента. Однако стоит помнить о том, что «пластиковый гипс» всего лишь удобнее и не оказывает положительного влияния на сращение перелома. Кроме того, иммобилизация может быть выполнена ортезом или брейсом, который может как полностью запрещать движения в суставе, так и допускать их с ограниченной амплитудой. Выбор способа должен осуществляться совместно с врачом. В процессе лечения назначаются контрольные рентгенограммы, по которым врач оценивает процесс срастания, и смещения костных отломков. Периодичность контрольных рентгенограмм определяет врач. При переломах проксимального отдела большеберцовой кости движения в коленном суставе нужно начинать максимально рано для того чтобы исключить появление контрактуры (тугоподвижности), спаек и т.д. Однако слишком рано начинать движения нельзя, необходимо выждать срок для образования первичной костной мозоли, которая будет предотвращать смещение при движениях. При консервативном лечение это требует нескольких недель, или даже месяцев, что губительно сказывается на коленном суставе. Поэтому при переломах проксимального отдела большеберцовой кости чаще целесообразно прибегнуть к операции.
Оперативное лечение
Как мы уже отмечали, основными преимуществами операции являются возможность более точной репозиции т.е устранение смещения отломков и возможность раннего начала движений в коленном суставе за счет того, что костные отломки будут скреплены винтами, или пластинами и винтами (остеосинтез). В ходе операции важно максимально точно восстановить суставную поверхность для этого может потребоваться артротомия, т.е. вскрытие коленного сустава, однако иногда можно обойтись и гораздо менее травматичным способом контроля репозиции - артроскопией. При артроскопии в полость сустава через маленький разрез длиной 1 см, вводят маленькую видеокамеру. Выбор способа остеосинтеза (винт или пластина и винты) определяется протяженностью линии перелома и характером ее хода. Остеосинтез винтами может быть выполнен через небольшие разрезы длиной 1-2 см., а остеосинтез пластиной и винтами часто требует более длинного разреза. Современные пластины и винты позволяют выполнять остеосинтез малоинвазивно, через несколько маленьких разрезов. В ходе операции обязателен рентгенологический контроль, который позволяет оценить точность сопоставления отломков.
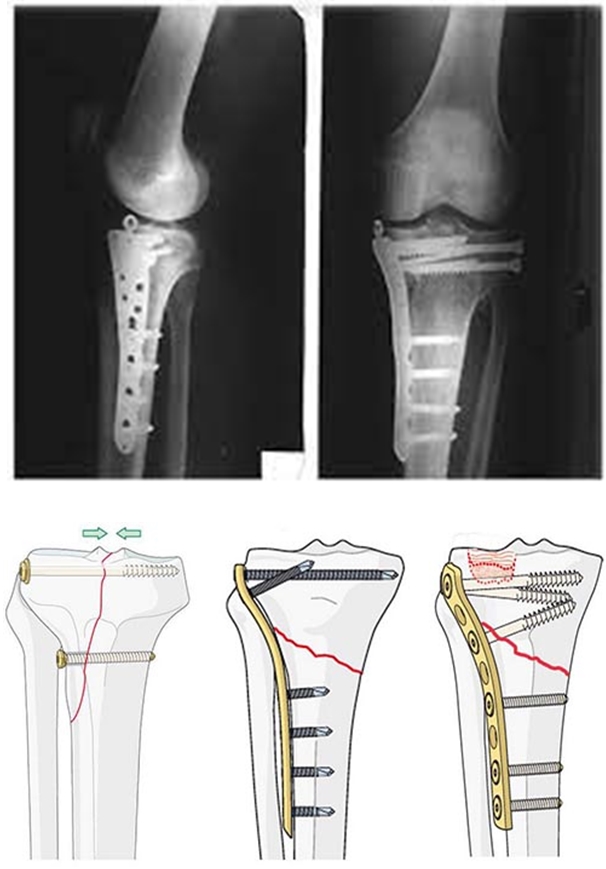
Губчатый характер мыщелков большеберцовой кости определяет склонность к вдавленным переломам, в таких случаях может потребоваться пластика образовавшегося дефекта кости, при этом суставную поверхность приподнимают, а образовавшийся дефект заполняют костной стружкой или другим костнопластическим материалом.
В тех случаях, когда в результате травмы значительно повреждены покровные ткани (кожа, подкожножировая клетчатка) остеосинтез пластинами и винтами может быть опасным, применяется остеосинтез аппаратами внешней фиксации типа Илизарова и др. В случае, когда покровные ткани придут в нормальное состояние (заживут фликтены, раны и др.) целесообразно перейти от остеосинтеза аппаратом внешней фиксации к остеосинтезу пластиной и винтами, если в этом сохранится необходимость.
Осложнения
Как мы уже отмечали, переломы проксимального отдела большеберцовой кости – тяжелая травма, после которой может возникнуть посттравматический остеоартроз. Чем более точно будет выполнена репозиция, тем меньше вероятность развития этого осложнения, однако остеоартроз может развиться даже после максимально точной репозиции. Основным недостатком консервативного лечения является как раз невозможность точного восстановления суставной поверхности.
В свою очередь оперативное лечение также не лишено осложнений, которые можно разделить на общие и местные. К общим осложнениям относятся: периоперационные сердечно-сосудистые осложнения, тромбоэмболические осложнения и др. К счастью современный уровень развития анестезиологии позволяет свести частоту этих осложнений к минимуму. К местным осложнениям относятся можно отнести инфекционные осложнения, т.е. нагноения в области операции, которые могут быть поверхностными и глубокими. Поверхностные инфекции как правило не представляют особых проблем, а глубокие инфекции могут потребовать удаления фиксатора. К счастью частота глубоких инфекционных осложнений невелика и составляет доли процента. Для профилактики этого осложнения назначаются антибиотики, которые начинают вводить за 30-60 мин. до операции и заканчивают через 1-3 суток после операции, при условии, что отсутствуют проблемы при заживлении послеоперационной раны. Тромбоэмболические осложнения, к которым относят тромбозы вен голени и тромбоэмболии легочной артерии, могут возникнуть как при оперативном, так и при консервативном лечении. Для профилактики этого осложнения могут назначаться антикоагулянты (специальные препараты, предотвращающие образование тромбов: Фраксипарин, Клексан, Варфарин, Прадакса, Ксарелто).
Какие вопросы стоит обсудить с врачом?
- Какие у меня индивидуальные риски при хирургическом и консервативном лечении? Какой метод лечения в моем случае позволит рассчитывать на максимальный успех?
- Как эта травма скажется на функции сустава в последующем?
- Могут ли какие-нибудь мои индивидуальные факторы повлиять на исход лечения (сопутствующие заболевания, такие как сахарный диабет и др., вредные привычки)?
- Если все же разовьется посттравматический остеоартроз, как можно будет его лечить в моем случае?
- Насколько полноценно смогу обслуживать сам себя после операции?
- Когда я смогу наступать или приступать на ногу при консервативном и оперативном лечении в моем случае?
- Когда я смогу вернуться на работу, если моя работа связана с … ?
- Если имеется импрессионный перелом, какой костно-пластический материал предпочтительнее? Каковы плюсы и минусы различных костно-пластических материалов?
- Нужно ли будет принимать препараты для профилактики тромбоэмболических осложнений? Какие, как и как долго?
- Когда нужно проводить контрольные осмотры?
Реабилитация
После операции во многих случаях требуется иммобилизация гипсовыми лонгетами или ортезами, но иногда можно обойтись и без них. Срок иммобилизации определяется врачом, но после операции за счет скрепления костных отломков металлическим конструкциями движения можно начать раньше. В послеоперационном периоде также, как и при консервативном лечении периодически выполняют контрольные рентгенограммы.
Специалисты по направлению
Стоимость
Наши палаты
Палата Стандартная
- Многофункциональная кровать с электроприводом для подбора оптимального положения
- Противопролежневый матрас.
- Шкаф для одежды.
- Прикроватная тумба-трансформер.
- Индивидуальная кнопка вызова мед-сестры.
- Климат контроль.
- 4х разовое ресторанное питание.
- Шкаф для хранения одежды.
- Телевизор, Wi-Fi.
- Собственная ванная комната.
- Возможно размещение с сиделкой или родственником.
Палата Делюкс
- Современная многофункциональная кровать Stryker с электроприводом для подбора оптимального положения
- Противопролежневый матрас.
- Современное оборудование высокого уровня.
- Дизайнерский интерьер.
- Увеличенная площадь палаты.
- Прикроватная тумба-трансформер.
- Гардероб.
- Индивидуальная кнопка вызова мед-сестры.
- Климат контроль.
- 4х разовое ресторанное питание.
- Смарт телевизор, Wi-Fi.
- Собственная ванная комната.
- Встроенные поручни в ванной комнате.
- Возможно размещение с сиделкой или родственником.
Палата Люкс
- Уединенная палата с дополнительной гостевой зоной, поражающая своей роскошной обстановкой.
- Современная многофункциональная кровать Stryker с электроприводом для подбора оптимального положения.
- Шторы с электроприводом зонирующие пространство.
- Противопролежневый матрас.
- Современное оборудование высокого уровня.
- Дизайнерский интерьер премиального уровня с гостевой зоной.
- Увеличенная площадь палаты.
- Прикроватная тумба-трансформер.
- Индивидуальная кнопка вызова мед-сестры.
- Климат контроль.
- 4х разовое ресторанное питание.
- Собственная гардеробная.
- Смарт телевизор, Wi-Fi.
- Собственная ванная комната с санузлом премиального класса.
- Встроенные поручни в ванной комнате.
- Возможно размещение с сиделкой или родственником.
Почему выбирают нас

В тихом зеленом районе
Москвы рядом с метро

Индивидуальный
лечащий врач

Персональный подход
к каждому пациенту

Возможность посетить
близкого круглосуточно

Наличие международных
сертификатов

Комфортное проживание
на уровне отеля

Трехразовое питание
из ресторана

Бесплатная психологическая
помощь в течение всего лечения
Мы постоянно совершенствуемся и стараемся соответствовать вашим ожиданиям!